肺腑之言:「個人化」治療愈趨普及
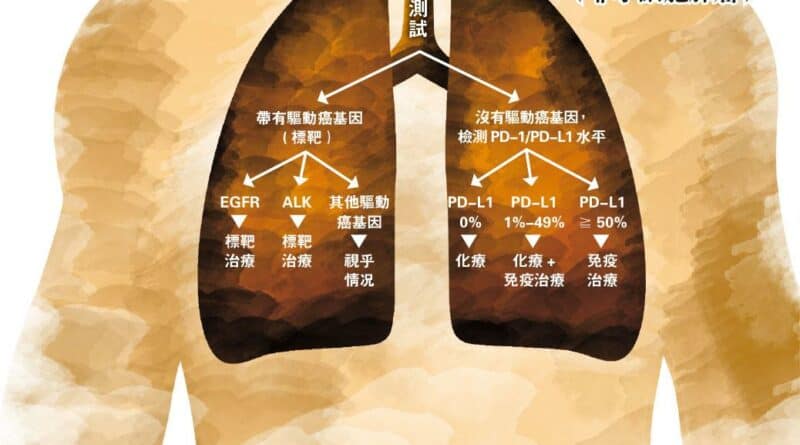
【明報專訊】「個人化」服務在現今十分普遍,行銷商品個人化,銀行和投資服務也個人化,目標在針對每個人不同的需求,去提供更貼身和稱心的服務。那麼,治療呼吸系統疾病又有沒有「個人化」服務呢? 哮喘治療——除肺癌外,哮喘亦開始有個人化治療,生物製劑配合傳統藥物可以改善病情。(資料圖片) 答案是肯定的。隨着醫學科技近年急速發展,對於很多疾病的成因和特性都有更深入的認識,無論是診斷和治療都有更多選擇,可以根據不同病人的個人因素與其疾病特質,提供類似「度身訂做」的治療。其實,個人化治療(Personalized Medicine)在某些疾病已經開始普及。 根據個人基因變異 匹配肺癌標靶藥 肺癌的個人化治療較為大衆熟悉。傳統治療肺癌的方法包括手術、化療和放射治療,會根據患者的癌症細胞類別、分期、腫瘤位置和患者的整體健康而選擇。從前,治療晚期肺癌只有化療可用,部分年長或身體狀况欠佳的患者,未必接受到化療的副作用。幸而,近年「標靶治療」(Targeted therapy)可以對抗由若干基因突變引起的肺癌,尤其是帶有EGFR和ALK基因突變型患者,如服用匹配的標靶藥作為一線治療,效果會比化療理想。然而,我們除了要用一般病理測試去確診癌症與其類別外,還要透過細胞組織樣本做基因測試,找尋患者體內是否有突變基因(如EGFR、ALK等),去匹配適合的標靶藥物。除標靶藥外,近年醫學界亦發現「免疫療法」(Immunotherapy)可以藉着提升病人自身免疫能力去對抗癌細胞。由於治療效果亦頗理想,可以給沒有基因突變的「非小細胞肺癌」患者帶來治療的另一選擇,但是醫生也要進行「PD-L1」指數測試,去看看免疫療法是否適合患者。 港產研究改寫抗癌史 晚期肺癌 療法多元個人化 生物製劑 治哮喘新貴 除肺癌外,個人化治療在哮喘亦開始冒起。儘管傳統治療哮喘的藥物如吸入式類固醇、吸入式長效氣管舒張劑和白三烯受體阻斷劑等,已可以穩定大部分病人的病情,但仍然有小部分哮喘患者經常急性病發,需要長期依賴口服類固醇和大量短效氣管舒張劑控制和紓緩病情。 由於引起哮喘慢性氣道炎症的途徑十分複雜,多年來的科研都希望找尋一些「位置」,可以讓藥物堵塞炎症的發生和蔓延。近年在外國及本地註冊和引入的生物製劑(Biologics)就是這些科研成果,其中包括對「抗免疫球蛋白E」(Anti-IgE)和靶向IL-5或其受體的藥物,皆證實有效減低氣道炎症有關的IgE及嗜酸白血球(Eosinophil)水平;配合使用傳統藥物,令病情得到改善。當然,我們要先測試一些指標(如IgE和嗜酸白血球水平),去判斷這些藥物是否適合個別患者。而現時這些生物製劑不但需要注射,價錢亦十分昂貴,其臨牀使用經驗亦較傳統藥物淺。 簡單來說,醫學科技發展一日千里,對於不少疾病都有更深入的了解,因此可以針對不同病人的特質和需要去提供個人化治療,達至更佳的效果。 肺腑之言:哮喘藥,可以減嗎? 【有片】勿依賴咳水 分清傷風、敏感 哮喘跳崖式惡化可奪命! 【過敏系列】哮喘「斷尾」有機?及早治療控制病情 減少發作 【過敏系列】知多啲:三分二哮喘兒 5歲後自然痊癒 文:陳偉文(香港胸肺基金會主席、呼吸系統科專科醫生)
Read more