【大腸癌篩查】3大方法比併:大便隱血測試、驗糞便血液+基因、M3檢測驗細菌 高風險人士應定期照大腸鏡?
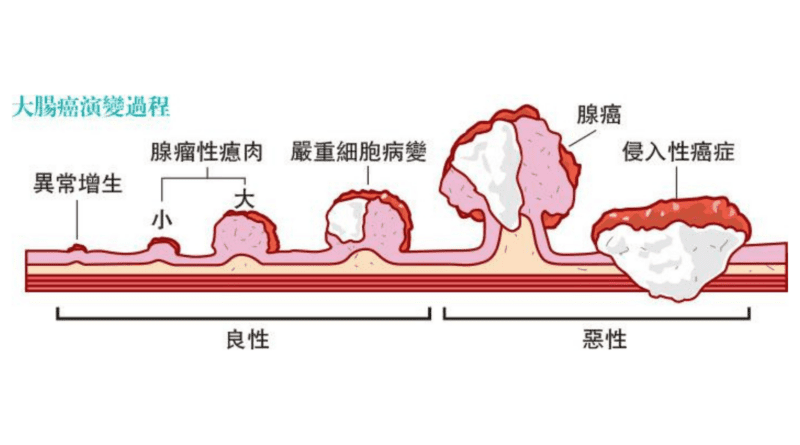
【明報專訊】十大常見癌症中,位列首、次名的肺癌和大腸癌,每年新症數字叮噹馬頭;但大腸癌可透過篩查檢測提早介入,死亡率遠低於肺癌。政府現為50至75歲人士免費提供「大腸癌篩查計劃」,但根據立法會《數據透視》的統計數據顯示,截至2021年11月30日,計劃覆蓋率僅10.8%。為何篩查計劃反應一般?有人認為大腸癌事不關己,或覺得大便採樣惡心,或擔心需做大腸鏡!市面上出現新的篩檢工具,標榜採樣方便乾淨、靈敏度高,應怎樣選擇呢? 相關文章:針對大腸癌期數調整治療計劃 及早篩查預防勝治療(附:注意大腸癌先兆5大徵狀) 大腸癌篩查由50歲開始 比併3大方法優缺點 糞便免疫化學測試(FIT) 大便隱血測試 非入侵、方便 大腸癌是香港常見癌症,發病年齡中位數為68歲(男)、 69歲(女)。香港防癌會癌症教育小組委員、臨牀腫瘤科專科醫生林嘉安指,從良性、癌前期瘜肉發展成大腸癌,約需要20年,因此由50歲開始做篩查,就可盡早發現可能的癌症,及早醫治。 大便隱血測試是坊間最普遍的非入侵篩檢方法,近年市面上有更多選擇,包括多靶點糞便基因測試(FIT-DNA)和糞便細菌基因M3檢測。究竟有何分別? 林嘉安表示,較常用的大便隱血篩查「糞便免疫化學測試」(Faecal Immunochemical Test,簡稱FIT)有10多年歷史,以抗體檢測大便隱血,「FIT並不是直接偵測癌症或瘜肉,而是偵測它們引致的出血」,從間接標記篩查出可能患癌或有瘜肉人士。建議每1至2年檢查1次。 多靶點糞便基因測試(FIT-DNA) 驗糞便血液+基因 捕捉細胞早期變異 基因及診斷檢測公司Prenetics在今年引入香港的「多靶點糞便基因測試」,將FIT及糞便基因測試結合,透過檢測糞便中的血液和特定基因生物標記物,測出大腸癌風險。 大腸癌與基因變異息息相關,過去有多項研究對比大腸癌患者與健康人士的糞便基因,發現某些基因生物標記物與大腸癌風險有直接關係。Prenetics研究及發展部主管馬湖波指,「在大腸癌發展過程中,從瘜肉、腺瘤,再到癌前病變的進展期腺瘤,過程中細胞基因不斷出現突變,不斷有『甲基化』情况出現」。甲基化猶如基因的「開關掣」,有些基因專門防止細胞變異成癌症,當它們甲基化,會影響到抗癌功能,癌症發生機率就會增加。甲基化以外,KRAS基因突變亦在癌症中常見。這些變異的細胞基因會在大腸癌病變過程中脫落到糞便,所以檢測糞便中基因,可捕捉腸道細胞早期變異的重要資訊,提升檢測靈敏度。 既然糞便基因檢測的靈敏度更高,為何要結合FIT?「愈敏感的測試(即高靈敏度),特異性就會相對地愈低」,換句話說,即是「假陽性」機率或較高。馬湖波解釋,靈敏度高的基因檢測,有如大網一樣捕捉到更多大腸癌信號,或較易出現「陽性結果」,而FIT就可彌補這問題,預先排除痔瘡、胃潰瘍、經期等的血便情况後(產品不建議這3類人接受檢測),如果FIT仍檢出血液,即進一步佐證大腸癌風險較高。兩者互補不足,令FIT-DNA對大腸癌的靈敏度提升至約96%,進展期腺瘤的靈敏度則約64%。當檢測結果呈陽性,建議做大腸鏡跟進;而陰性結果,若沒有其他大腸癌徵狀或風險,1至3年後再做檢測。 糞便細菌基因(M3)檢測 偵測小瘜肉 預測瘜肉復發風險 腸道微生態與大腸癌風險關係密切,香港中文大學醫學院內科及藥物治療學系教授、香港微生物菌群創新中心總監黃秀娟與團隊,將健康人士、大腸癌、大腸瘜肉患者的腸道細菌做比對,發現一組共4種糞便細菌基因(M3),會增加大腸癌風險,用以識別大腸癌的靈敏度約94%。 九成大腸癌從瘜肉演變而成,透過檢測M3可偵測小至5毫米、大至30毫米的瘜肉,黃秀娟表示,「偵測小瘜肉的靈敏度約50%,這已經很好,暫時市面上未有其他工具高過50%;而大粒瘜肉靈敏度接近70%」。完成檢測後,若顯示大腸癌相關風險低,就毋須再做大腸鏡檢查。 切除瘜肉能減低大腸癌風險,但黃秀娟指,約60%人的瘜肉會在1至2年後復發,檢測M3能預測大腸瘜肉復發,減少非必要的大腸鏡檢查,「以非入侵方法,用糞便樣本,方便監察病情」。團隊追蹤了200多個曾在5年內切除瘜肉的人士,發現瘜肉復發人士的M3水平比沒有復發的高;偵測瘜肉復發的靈敏度約90%。另外,檢測M3還可以反映腸道的健康狀况,有需要可透過控制飲食來降低M3水平,減大腸癌風險。 任何年齡都可檢測M3,黃秀娟尤其建議45歲以上人士每1至2年驗1次。來經期間或有痔瘡人士不受影響,因為檢測針對糞便細菌基因,糞便中混有血液影響不大,「唯一要小心抗生素,因為會影響腸道細菌,建議停食兩星期後才做檢測」。 僅10%合資格者參加免費篩查 大腸癌篩檢方法愈來愈多,應點揀呢?林嘉安分析3種方法優劣(見主圖表),並強調,「選哪款方法都不要緊,最緊要去做」!無病徵的一般風險人士,可選任何一種篩查方法,行動最重要。至今只有約10%合資格人士參加「大腸癌篩查計劃」,「免費也不去做,很可惜;這分分鐘比消費券效益更大,因可以防癌」。林更提醒已出現病徵人士(如大便習慣改變、大便有血、腸塞等),應盡快求醫,安排詳細檢查,如X光或內窺鏡檢查,以免延誤治療。 大腸癌篩查3大方法優劣 FIT 驗血 優點: .有10多年歷史,是標準篩查方法 .非入侵、方便、成本低、可重複檢測 .研究證實能減低約15%至33%大腸癌死亡率 缺點: .大腸發炎、潰瘍、痔瘡等導致出血,或出現假陽性 .早期癌症或瘜肉流血量低,減低靈敏度,或出現假陰性 費用:$280(家計會) FIT-DNA 驗血+基因 優點: .非入侵,面世7、8年 .同時偵測大便隱血及糞便內驅動細胞由良性變為癌症的基因 .比FIT準確約20% 缺點: .對細小和早期瘜肉或有遺漏 .由於敏感度較高,或出現較多假陽性結果,造成不必要的擔心或額外檢查 費用:$3000 M3 驗細菌 優點: .非入侵,偵測小瘜肉的靈敏度較高 .可偵測瘜肉復發風險。如病人曾切除瘜肉,但未到大腸鏡覆檢的時間,可考慮做此檢查.能預測大腸瘜肉復發風險。但始終是預測,建議按時做大腸鏡檢查 缺點: .敏感度較高,容易出現假陽性 .技術相對較新,研究數據較少,成熟與認受程度不及另外2個方法 費用:$3880 資料來源:臨牀腫瘤科專科醫生林嘉安 文:張淑媚、李欣敏 編輯:梁小玲 相關文章:【照胃鏡、照腸鏡】持續腸胃不適、消化不良?何時要「照鏡」?6個情况下做胃鏡或腸鏡檢查 知多啲:照大腸鏡 篩查「黃金定律」 「大腸鏡是篩查的『黃金定律』。」臨牀腫瘤科專科醫生林嘉安指,大腸鏡好處是直接看見有沒有腫瘤、瘜肉,檢查期間可同時抽取組織樣本和切除瘜肉,作病理化驗。 林表示,一般風險人士無論是接受大便隱血測試、多靶點糞便基因測試或糞便細菌基因檢測,如結果呈陽性,都需要接受大腸鏡檢查作病理診斷。若檢查結果正常,可隔10年才再覆檢。至於高風險人士,包括有腸癌家族史、連氏綜合症(Lynch Syndrome)或家族性大腸腺瘜肉病(familial adenomatous polyposis)患者,則建議直接以大腸鏡作篩查方法,並應較頻密地接受檢查。 大腸癌篩查計劃 www.colonscreen.gov.hk facebook @明報副刊 明報健康網:www.afterroberto.com 電郵:feature@mingpao.com
Read more